- 2022年度一覧
-
- 心不全を知って体調管理に役立てましょう(2023年3月23日)
- 当院における橈骨遠位端骨折のハンドセラピィ(2023年2月15日)
- 第13回おぎくぼリハビリの会を開催いたしました!(2022年12月26日)
- 立ち上がる時のポイント(2022年12月13日)
- 食事の形態について(2022年11月02日)
- 寝たきりにならないために—大腿骨頚部骨折のリハビリテーション(2022年10月17日)
- 熱中症のリスクと予防について(2022年9月2日)
- ばね指には「ストレッチ」が有効です(2022年8月10日)
- 起き上がり介助方法のポイント(2022年6月28日)
- 食事介助の重要性を伝える研修(2022年5月31日)
- 意外と知らない? 杖の使い方(2022年4月30日)
- ベッドの上で人を移動させるには(2022年3月31日)
- 手術後のリスクを減らす「胸腹部の手術前リハビリテーション」(2022年2月28日)
- 心臓リハにおける有酸素運動、無酸素運動(2022年1月28日)
- 当院における母指CM関節症のハンドセラピィ(2021年12月28日)
- 屋内に潜む転倒の危険性(2021年11月30日)
- 失語症の評価と訓練(2021年10月29日)
- 脳卒中後の“失語症”に対するアプローチ(2021年9月30日)
- 膝の手術のリハビリテーション ―高位脛骨骨切り術編―(2021年8月31日)
- 膝の手術のリハビリテーション ―人工関節置換術編―(2021年7月31日)
- 2型糖尿病と運動療法について(2021年6月29日)
- 循環器疾患のリハビリって、どんなことをするの?(2021年5月31日)
- 当院での手根管症候群へのハンドセラピィ(2021年4月28日)
- 2020年度一覧
-
- 訪問リハビリテーション室、開設しました(2021年3月25日)
- なんと! これがリハビリに?(2021年2月27日)
- 嚥下機能の低下が招く誤嚥性肺炎~誤嚥性肺炎を予防しよう~(2021年1月29日)
- 冬場の運動の注意点~心疾患をお持ちの方へ~(2020年12月25日)
- 外出自粛で陥りやすい?「フレイル」を防ぐ(2020年11月30日)
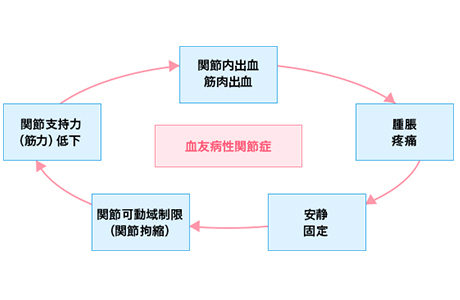
- 血友病のリハビリテーション(2020年10月29日)
- 腰の手術前後のリハビリテーション(2020年9月30日)
- 「肺炎」のリハビリで気をつけていること(2020年8月18日)
- 完全オーダーメイド! スプリント療法(2020年7月15日)
- 心臓リハビリテーションのご紹介(2020年6月25日)
- カラダを動かしましょう!ヒットトレーニング編(2020年5月28日)
- 外出制限の中、ご自宅でできる簡単な運動(2020年4月30日)
2022年3月31日ベッドの上で人を移動させるには
こんにちは。訪問リハビリテーション室です。
訪問リハビリでご自宅に伺っていると、利用者様のご家族様から”どこをもって身体を起こしたらいいか” や、”歩くときにはどのように手伝えばいいか” といった「体位変換や移動などの介助方法」について質問されることがあります。
そこで今回は”ベッド上で移動させる際のポイント”を紹介しようと思います。
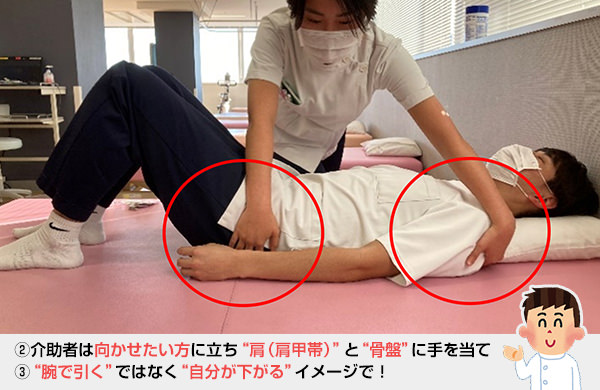
体位変換のコツは肩周囲(肩甲帯)と骨盤です。
脚や腕を把持して動かそうとしてもなかなか動きません。脚や腕を持つと骨折を起こしてしまうことがあります。ぜひ「肩甲骨と骨盤」を意識してみてください。
例)仰向けから右向きに変える場合

▼動画はこちら
介助ベッドを使っていると、足側にずり落ちてしまい、頭側に戻す必要がしばしば生じます。クッション性の良いベッドは身体が沈んでしまい、身体をスライドさせることが困難なことが多いです。
そんなときのポイントは、ベッドと身体の接点を減らし、骨盤から効率よく力を加えることです。
例)ベッド上で頭側に身体を移動させる場合
〇良い例

▼動画はこちら
✕悪い例

人間の身体は小柄な方でも40kgほどあります。介助者が女性の場合はもちろんですが、男性でも一人で介助するのは大変です。介助者が(腰など)身体を壊してしまう事もあります。
参考にしていただき少しでも負担を減らすことができれば幸いです。
話は変わりますが、利用者さま、事業者さまなど様々な方にご支援頂き、当訪問リハビリテーション室は2022年1月を持ちまして開設から1年が経ちました。今後も成長していければと考えておりまので、これからもどうぞよろしくお願いいたします。
以上、訪問リハビリテーション室でした。
2022年2月28日手術後のリスクを減らす「胸腹部の手術前リハビリテーション」
こんにちは! 内部障害チームです。
今回は外科や心臓外科で行う「胸腹部の手術」前に行うリハビリテーションについてお話します。
皆さんは手術とともに手術後の障害の種類・程度、日常生活や社会復帰についてもご不安を抱いていると思います。
当院では患者さんの状態を手術前から把握し、手術後の様々なリスクやご不安を減らすために手術前から支援しています。
なぜ手術前からリハビリを実施するのか、どんな内容を行っているのか紹介していきます。
手術前に行うリハビリの目的と内容
大きくは、3つです。
- 早期にリハビリテーションを開始するための「事前オリエンテーション」
- 術後の痛みを最小限にするための「起き上がり動作の練習」
- 術後の肺の合併症を防ぐための「痰出しや呼吸法の練習」
昔は手術後の患者さんは、寝たきりで安静にしていることが多かったと思います。ですが近年では、なるべく早い段階で起き上がり、車いすに座る、歩くことで合併症のリスクを減らし回復が促されることで、早期に退院できる可能性があると言われています。
寝たきりによる弊害
- 関節が動きにくくなる
- 筋力が落ちる
- 心肺機能の低下
- 精神、認知機能の低下
回復を促していくために、術後の痛みや多くの管がついていても主治医の判断の下、リハビリを行うことがあります。痛みが強い場合は痛み止めを使用するなど、医師や看護師と連携を取りながら身体を起こしていきます。患者さんが手術後の状態をイメージできるように事前に説明をしていきます。
早期リハビリテーションの効果
- 体力の回復
- 身体機能の回復
- 肺の合併症の予防
- 入院日数の短縮
- 腸閉塞の予防
1でお話したように手術後の起き上がりは痛みを伴うことが多いです。胸腹部の手術では腕や腹部に力を入れることで痛みが強くなる可能性があります。手術前に起き上がりの動作のコツを習得しておくと痛みが少なく起き上がることができます。
どんな方法で起き上がるか
*痛みのある場所を少し押さえることも効果的です
手術後は肺活量の低下や手術後の合併症で肺炎(肺の感染症で炎症が起きる)や無気肺(肺に空気が入らなくなってしまう)などが発生するリスクがあります。
手術前に創の痛みを最小にする痰の出し方や深呼吸の仕方を身につけることで肺の合併症を軽減することができます。
どんな方法で痰を出すか
*咳払いができる人はそれでも構いません
上記3つが手術前に行うリハビリです。
手術前には手術への緊張や不安、手術後は手術が終了したという安堵感はあると思いますが痛みや多くの苦痛の中で、リハビリとも向き合わなければなりません。それは、とてもストレスの高い状態だと思います。
手術前からリハビリのスタッフと顔を合わせ、不安や緊張を共有し、今後のリハビリについても知っていただくことでお気持ちが少しでも楽になれば・・・と思っています。
以上、患者さんに対する手術前のリハビリの効果についてお話しました。
ぜひ、参考にしてください。
2022年1月28日心臓リハにおける有酸素運動、無酸素運動
こんにちは! 心臓リハビリチームです!
2021年5月のブログでは、循環器疾患の患者さんでも運動が必要であることや運動の効果について、お伝えしました。今回は、有酸素運動と無酸素運動についてお話をしたいと思います。
有酸素運動とは、身体の中にとりこんだ酸素を利用してエネルギーを作りながら行う運動のことをいいます。比較的長い時間持続して行う運動で、ウォーキング、ジョギング、自転車やエアロビクス体操などのように全身をリズミカルに動かす運動です。
有酸素運動の心肺機能に対する良い効果は多数報告されており、循環器疾患の患者さんにおすすめしています。

当院のリハビリでは、病棟内歩行訓練や自転車エルゴメータを用いて有酸素運動を行っています。
無酸素運動とは、重量挙げや全力疾走といった短時間に強い力を必要とする瞬発的な運動のことをいいます。
無酸素運動は、心血管系に負担がかかるため、症状を悪化させたり危険な不整脈が出現したりする可能性があるため、循環器疾患の患者さんは注意が必要です。
当院のリハビリでは、主に自重(自分の体重)を用いた低強度筋力トレーニングを実施しています。注意点として、あまり力んだり息こらえをせずに、規則正しく呼吸しながら行うことを意識しています。


循環器疾患の患者さんには主に有酸素運動をおすすめしていますが、実際にどの程度で行えばよいのか、目安をご紹介します。


【どの程度の強さ?】
・軽く汗ばむ程度
・ややきついと感じる程度
・おしゃべりしても息切れがしない程度
での有酸素運動をおすすめしています。
当院のリハビリでは自覚的運動強度(Borgスケール)を用いて、患者さんに運動の強さを確認しています。
右の上の表でいうと13の「ややきつい」を限度に運動をしています。
【どの程度の時間?】
・1回の運動時間は30~60分程度が望ましいですが、20分ずつ2回に分けて合計40分でもよいとされています。
・1日の総歩数として、7000~8000歩を目指しましょう。
(日常生活の中で、たとえばエレベーターやエスカレーターを利用せずに階段を利用するなど、積極的に動くことを心がけましょう)。
<注意事項>
・起床後すぐや空腹時、食直後は体調を崩しやすいため、食後1-2時間たってから運動を行うようにしましょう。
・冬の寒い時期は血圧が上がりやすいため、露出部の防寒(手袋、耳当て、帽子、マスクなど)をこころがけ、日中の暖かい時間帯に行うとよいでしょう。
【1週間に何回の運動?】
週に3回以上運動を行うのが理想的です。日本循環器学会より出されているリハビリテーションに関するガイドラインによると、1週あたり3~5日の頻度で運動することがすすめられています。なかなか運動の時間が取れない方は、買い物や通勤時に歩く時間を作ると良いと思います。特に、冠危険因子(※1)を多数お持ちの方は、できれば毎日行うのが良いでしょう。ただし、翌日に疲れや筋肉痛が残っていたり、体調不良や血圧の変動のある日は運動を見合わせましょう。
※1 冠危険因子:動脈硬化を起こしやすくする要因のこと。高血圧、糖尿病、脂質異常症、喫煙、肥満などがあげられます。
以上、有酸素運動とその方法についてご紹介しました。
ぜひ、参考にしていただき、効果的に運動を続けていきましょう。また、運動療法を開始する際は、主治医に相談してから、安全に行いましょう。
2021年12月28日当院における母指CM関節症のハンドセラピィ
みなさん、こんにちは。作業療法チームです。
当院には、手外科センターがあり、様々な手のケガや病気の患者さんの治療を行っています。
私たち作業療法士(OT)も手外科専門医と連携し、手のケガ・病気の患者さんに対するリハビリテーション(ハンドセラピィ)を提供しています。
今回は症例数が多い母指CM関節症について、当院でのハンドセラピィを踏まえてご紹介いたします。
母指CM関節症とは
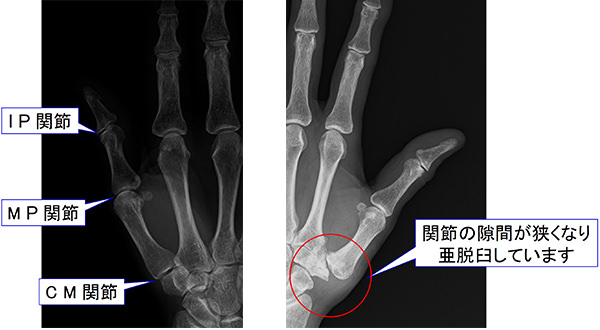
母指CM関節とは、親指の付け根にある関節のことです。この関節は鞍状関節という形状をしているため、母指は曲げ伸ばしだけでなく、つまみ動作(対立運動)を行うことができます。大きな動きが可能な関節ですが、その分、負担が掛かりやすいです。母指の使い過ぎや加齢によって関節軟骨の摩耗が起こりやすく、進行すると関節が腫れ、亜脱臼し母指が変形してきます。特に50代以降の女性に多いと言われています。
▲正常な方(写真左)と母指CM関節症の方(写真右)
母指の付け根が腫れ、押すと痛みます。また、つまみ動作や母指を捻るような動作で強い痛みを生じます。
日常生活の中では「ペットボトルの蓋の開閉」「爪を切る」「包丁を握る」「洗濯バサミをつまむ」「箸で物をつかむ」など様々な場面で痛みが出てきます。さらに進行すると、母指CM関節亜脱臼や母指MP関節過伸展変形を伴い、母指がジグザクに変形し、母指が大きく広がりにくくなります。

治療①:保存療法
基本的には『母指CM関節をできる限り安静にして、休ませる事』が大切となります。当院では装具療法を第一選択としています。患者さんに合った装具を作業療法士が作成します。装具を作成する際に、母指を良い位置で固定することで、炎症が軽減して、痛みや腫れが緩和されることが多いです。炎症が強いときにはステロイド関節注射を行うこともあります。
装具療法
■短対立装具

母指の先端と人差し指~小指、手首は自由に使えるように作成します(写真参照)。
夜間を含めて、なるべく長時間の装具着用を3ヵ月続けて頂きます。装具着用中の注意点として、力を要する動作(包丁を握る、ペットボトルの蓋などの開閉、洗濯バサミの使用など)は、母指の付け根に負担がかかるため、控えて頂く必要があります。
■装具着用時

装具着用したまま、左記の様にペンを持って文字や絵を描いたり、箸やスプーンなどを持って食事をしたりすることができます。
治療②:手術療法
保存療法を行なっても症状が改善しない場合は手術療法が選択されます。手術には、関節形成術、関節固定術、靭帯再建術、第1中手骨骨切り術、人工関節置換術などあります。当院では関節形成術と関節固定術を主に行っています。
関節形成術とは
大菱形骨という小さな骨を切除して、関節の隙間を作成し、新たに関節を形成する手術です。関節形成と同時に、人工靭帯やご自身の腱を用いて母指短縮を防ぎます。母指の動きをある程度温存できる手術となります。欠点として、握力やつまむ力の低下、母指MP関節が過度に反ってしまう人には不向き、疼痛軽減まで時間を要することがある、などが挙げられます。
関節固定術とは
母指CM関節が動かないようにスクリュー、プレート、ワイヤーなどで固定する手術です。母指CM関節の除痛に重点をおいた手術であり、握力、つまむ力を要する人に向いています。欠点として、手のひらをテーブルにピッタリ密着できない、母指を大きく広げて大きいものをつかみにくい、水を漏れずにすくいにくい、などが挙げられます。
全て医師の方針に基づいて、実施しております。
当院の術後リハビリは、おおよそ下記の通りで進めていきます。
| 時期 | リハビリ内容 | 日常生活 |
|---|---|---|
| 手術施行後 | ギプス固定。ギプス固定から出ている指、肘、肩を動かす練習 | ・固定部位は濡らさない |
| 手術1ヵ月後 | ・ギプス固定解除後、装具作成 ・痛みに応じて装具着用継続 ・母指、手首を動かす練習 |
・箸や携帯などの操作開始 ・入浴や洗顔の開始 |
| 手術2ヵ月後 | ・握力、つまむ力を入れる練習 | ・洗濯バサミや菜箸などの操作開始 |
| 手術3ヵ月後 | ・力仕事を開始 |
~手のリハビリに関して、今後もOTチームは頑張ります!~

2021年11月30日屋内に潜む転倒の危険性
こんにちは。訪問リハビリテーション室です。
緊急事態宣言は解除されましたが、徐々に寒さが本格的になり、なかなか外出機会を増やすことができていない方も多いのではないでしょうか。社会とのつながりの減少や、活動量の低下はフレイルにつながってしまうリスクが高くなります。
フレイルに陥ってしまって危惧されるのは、転倒による骨折などの大きなけがをしてしまうことです。
消費者庁のデータによると高齢者の転倒転落を場所別に分類すると“自宅”が最も多く全体の48%を占めており、“介護施設”での転倒転落は全体の11%で屋内での転倒が全体の6割を占めるとされています。
以前当院にて転倒転落が原因で入院をされた方を対象に行った調査においても、屋内での受傷が全体の64%(図1)を占めておりました。
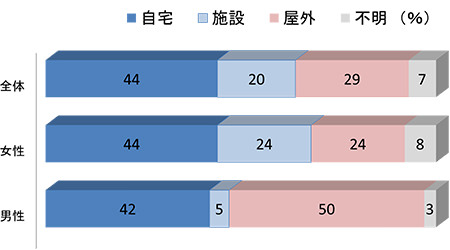
▲図1 受傷場所
つまり、転倒転落は屋内で過ごす時間が長くなっている今が起こりやすいと言えます。
そこで今回は、“屋内に潜む転倒の危険”と“実際に行っている対策”を紹介したいと思います。
玄関は上がり框(あがりかまち)があることや、靴の着脱のため、しゃがみ込みが必要であったりと、転倒転落の起こりやすい場所です。
玄関の上がり框は10~20cmほどのことが多いですが、この高さは昇り降りには高く、立ち座りには低いため転倒転落のリスクが高くなります。
写真(図2)のように手すりと段差が一体となっている補助具であれば、昇り降りの際の安全性を確保しやすいです。

▲図2 玄関の手すり
また、玄関に椅子を置くと靴の着脱の際のリスクを軽減できます。
屋内にも部屋の間などに1~3cmほどの段差がありつまずきやすい場所です。
このような小さな段差は、段差として認識しにくいため、十分注意することができず転倒のリスクにつながります。
写真(図3)のように屋内であっても段差にスロープ(写真の丸囲み箇所)を設置する事で、つまずくリスクを軽減できます。

▲図3 屋内のスロープ
浴室は滑りやすく転倒リスクの高い場所です。
また浴槽に入る場合は、またぐ動作なども必要になり転倒のリスクが高いです。
洗い場にはシャワーチェア(図4)を置くことで転倒のリスクを軽減できます。また、立つ・座るなどの身体的な負担も減ります。

▲図4 シャワーチェア
手すり(図5)も浴槽の縁につけるタイプや壁に取り付けるタイプなど様々なタイプがあり、住宅環境や身体機能に合わせることが可能です。

▲図5 浴槽の手すり
廊下などで直接壁に手すりを取り付けられない場合でも、置き型の手すり(図6)を配置することで動線を確保できる場合もあります。

▲図6 置き型の手すり
このように訪問リハビリでは身体機能や住宅環境にあわせた補助具の選定も行っております。
興味を持っていただけましたらぜひ担当のケアマネジャーにご相談ください。
以上、訪問リハビリテーション室でした。
2021年10月29日失語症の評価と訓練
失語症※1の訓練を行うに当たって、現在の言語機能(聴く力、話す力、読む力、書く力)について把握することが大切です。前回の記事で簡単な言語検査について触れましたが、今回は、さらに細かく評価する方法と訓練についてお伝えします。
※1 脳血管疾患にて生じる言語障害の1つです。言葉を思い出すことが難しかったり、物の名前が言えなかったりする症状があります。
失語症患者さんの言語症状をより正確にかつ客観的に評価し、把握できる検査として、SLTA (Standard Language Test of Aphasia;標準失語症検査) があります。
この検査は、聴く、話す、読む、書くの4つのカテゴリーから構成されており、各カテゴリーの中には難易度の異なる小項目が設けられています。
小項目は全部で26あり、図版や物品を用いて検査を行います。検査では正誤だけでなく、検査中の患者さんの反応(答えるまでの時間、言い間違いなど)も評価材料になるので記録をしておきます。
各小項目は1から6までの段階に基づいて評価し、段階5以上を正答とみなします。その項目に対して正答数(段階5、6)が多ければ得意、少なければ苦手であると評価していきます。
それでは、分かりやすいように代表的な小項目を以下の図に挙げます。
| <聴く> | <話す> |
|---|---|
| 単語・短文の理解 単語や短い文を聴いて、図版の中から正しい絵を選択する 口頭命令に従う 机に10個の物品を並べて、言われた通りに物品の操作をする |
呼称 図版の絵をみて、物の名前を答える 単語・短文の復唱 ST(言語聴覚士)が言った単語や短文を繰り返す 仮名1文字の音読 図版に書かれている仮名1文字を読む |
| <読む> | <書く> |
| 漢字・仮名単語の理解 漢字や仮名で表記されたカードを見て図版の中から正しい絵を選択する 書字命令に従う 机に10個の物品を並べて、カードに書かれた文章の通りに物品の操作をする |
漢字・仮名単語の書字 図版の絵をみて、物の名前を漢字や仮名で書く 漫画の説明 図版に描かれた漫画をみて、漫画の内容を文章で書く |
| <聴く> | 単語・短文の理解 単語や短い文を聴いて、図版の中から正しい絵を選択する 口頭命令に従う 机に10個の物品を並べて、言われた通りに物品の操作をする |
|---|---|
| <話す> | 呼称 図版の絵をみて、物の名前を答える 単語・短文の復唱 ST(言語聴覚士)が言った単語や短文を繰り返す 仮名1文字の音読 図版に書かれている仮名1文字を読む |
| <読む> | 漢字・仮名単語の理解 漢字や仮名で表記されたカードを見て図版の中から正しい絵を選択する 書字命令に従う 机に10個の物品を並べて、カードに書かれた文章の通りに物品の操作をする |
| <書く> | 漢字・仮名単語の書字 図版の絵をみて、物の名前を漢字や仮名で書く 漫画の説明 図版に描かれた漫画をみて、漫画の内容を文章で書く |
これらの結果(段階)から、得意なモダリティ※2・苦手なモダリティを把握し、その後の訓練へ活かしていきます。
※2 話すこと、聴くこと、書くこと、読むことの4つの側面を(言語)モダリティと呼びます。
訓練では、SLTAで評価した内容を基に訓練プログラムを立案していきます。
具体的には、患者さんの残存する言語機能と得意とするモダリティを活かして、苦手な部分にアプローチをしていきます。例えば、言葉が出にくい患者に対して絵カードを見せながら、一緒に物の名前を言ってもらいます。その他にも、ヒントとして単語の一文字目を提示して、患者さん一人で物の名前を言えるように誘導します。
下の写真は訓練で実際に使用する絵カードです。この絵カードを見せて、物の名前を言ってもらいます。

▲絵カード:(株)エスコアール「ActCard」第1巻
単語の一文字目をヒントとして提示しても名前が出てこない場合は、物の名前を文字(ひらがな・漢字)で見せて、名前を言ってもらいます。

このように、患者さんに合わせたプログラムを行い、言語機能の改善を目指します。
しかしながら、失語症とは生涯お付き合いしていかなくてはならないので、長期的なリハビリやサポートが必要です。言語聴覚士は、失語症の患者さんに対して上記のようなリハビリを行いつつ、お住まいの地域にいらっしゃる失語症患者さん同士の交流の場(失語症友の会)への参加を促して、コミュニケーション機会の提供やサポートをしております。
以上、失語症についてのお話でした。
2021年9月30日脳卒中後の“失語症”に対するアプローチ
みなさん“失語症”って知っていますか?
脳卒中で起こり得る症状のひとつが失語症です。脳卒中ではその他にも高次脳機能障害、構音障害、嚥下障害なども生じます。
私たち言語聴覚士Speech Language Hearing Therapist(ST)は、これらの言語や嚥下障害に対するリハビリを行っています。
そこで今回は言語に関する症状が現れる“失語症”についてお話します。
失語症とは、脳内の言語領域(言語の機能を司る部分)の病変により、いったん獲得された言語機能が障害された状態を指します。
これは認知症による全般的な知能低下や、高次脳機能障害、口腔の麻痺により生じた言語障害とは区別されます。
失語症では話す、聴く、書く、読むの全ての言語モダリティ※1が障害されます。
つまり、脳卒中を起こす前まで何気なく行っていた会話の内容が理解できなくなったり、新聞を読んだりお手紙を書いたりすることが難しくなってしまう障害なのです。
しかし、すべてのモダリティが完全に障害されるわけではなく、脳卒中の程度によって症状に差が生じます。

※1 失語症では話すこと、聴くこと、書くこと、読むことの4つの側面を言語モダリティ(種類)と呼びます。
自分や家族が突然そのようなことになってしまったら、どうやってコミュニケーションをとっていきますか?
STのリハビリでは、患者さんに残存する言語機能と得意とするモダリティを活かしたコミュニケーション方法を考え、その手段を練習します。
そのために、まずは失語症に対する評価から始めていきます。
脳卒中の治療を開始した直後は、まずはベッドサイドから簡単な言語検査を行います。
評価内容としては、質問に対する理解や応答を<聴く・話す・読む・書く>のすべてのモダリティで評価していきます。
各評価内容とその例を、簡単に示します。
| <聴く> | <話す> |
|---|---|
| ➀聴いたことができるかどうか 例)患者さんに「右手を挙げてください」と言う ②聴いた物を指さしてもらう 例)患者さんに「窓を指さしてください」と言う |
➀身辺情報を口頭で答えてもらう 例)名前、年齢、生年月日など ②物の名前を言ってもらう 例)コップを見せて「これは何ですか?」と質問する |
| <読む> | <書く> |
| ➀文字を声に出して読んでもらう 例)『りんご』の文字を見せて読んでもらう ②書いてあることができるかどうか 例)『右手を挙げてください』の文章を見せる |
➀身辺情報を文字で書いてもらう 例)名前、年齢、生年月日など ②物の名前を書いてもらう 例)枕を見せて「これは何ですか? 文字で書いてください」と言う |
| <聴く> | ➀聴いたことができるかどうか 例)患者さんに「右手を挙げてください」と言う ②聴いた物を指さしてもらう 例)患者さんに「窓を指さしてください」と言う |
|---|---|
| <話す> | ➀身辺情報を口頭で答えてもらう 例)名前、年齢、生年月日など ②物の名前を言ってもらう 例)コップを見せて「これは何ですか?」と質問する |
| <読む> | ➀文字を声に出して読んでもらう 例)『りんご』の文字を見せて読んでもらう ②書いてあることができるかどうか 例)『右手を挙げてください』の文章を見せる |
| <書く> | ➀身辺情報を文字で書いてもらう 例)名前、年齢、生年月日など ②物の名前を書いてもらう 例)枕を見せて「これは何ですか? 文字で書いてください」と言う |
この結果をもとに症状の度合いを想定していき、さらに細かく精査を行っていきます。
紙面の関係で精査と訓練については次回お伝えさせていただきます。
以上、STチームからでした。
2021年8月31日膝の手術のリハビリテーション ―高位脛骨骨切り術編―
みなさん、こんにちは! 整形チームです。
先月に引き続き、「変形性膝関節症」についてお話します。
変形性膝関節症の症状や人工関節置換術・手術後のリハビリテーションについては、先月のブログをご覧ください。
今月は、変形性膝関節症に対する「高位脛骨骨切り術」の手術後のリハビリテーションを紹介します。
【高位脛骨骨切り術 HTO:high tibial osteotomyとは】
高位脛骨骨切り術には以下の通り、大きく2種類あります。
・楔状開大型骨切り術(OWHTO:open wedge high tibial osteotomy)
→脛骨の内側から外側に向かって骨を楔状に切り、内側を開いて人工骨を挿入して矯正する方法(下の写真)。
・楔状閉鎖型骨切り術(CWHTO:closed wedge high tibial osteotomy)
→脛骨の外側から骨を楔状に切り短縮させて矯正する方法
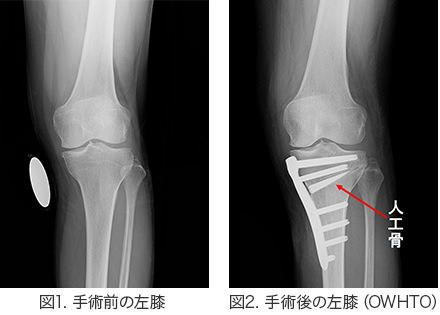
自分の関節を温存できることがメリットです。
正座が可能となったり、スポーツや農業への復帰が可能となったりする場合が多くあります。
比較的年齢が若く、膝関節の変性がまだ関節全体に及んでいない場合には、関節を矯正するとともに変性が及んでいない関節面に荷重を移動させることができる高位脛骨骨切り術を行います。
【高位脛骨骨切り術後のリハビリテーション】
膝や歩行の評価、生活環境や退院後に必要な動作などの確認を行います(評価が手術当日になる場合もあります)。
リハビリは手術の翌日から1日20分~40分程度の予定で行います。膝の痛みや腫れの具合に応じてコンディションを整え、時間や運動量に配慮しながら進めますのでご安心ください。まず、手術後はこのような状態です(図3)。
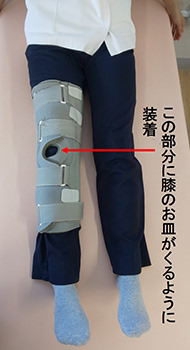
図3.膝の安静を保つため、関節可動域練習時以外は“ニーブレース”と呼ばれる膝の装具をつけた状態で過ごします。
装具の下(創の周囲)は包帯で保護されています。
・関節可動域練習【膝を曲げる/伸ばす練習】
手術翌日から、痛みに応じて膝の曲げ伸ばしの練習が可能です。
*CWHTOの場合は手術後1週から開始します。
・筋力強化
手術翌日から、膝関節周囲の筋力をつけるため、また、その他部位の筋力低下を防ぐ目的で簡単にできるものから開始します。
・歩行練習
手術をした足に全体重をかけるまで以下の流れで進めていきます。
| 手術直後~1週間 | 手術をした足には体重がかけられません。 移動する時はニーブレースという装具をつけて、膝を伸ばした状態を保ちます(手術後5週頃に装具を外せます)。 可能な場合は2本の松葉杖で足を浮かせて歩きますが、難しい場合は車いす移動になります。 |
|---|---|
| 手術後1週~ | 手術した足に体重の1/3まで体重をかけられます。 体重計に乗って、体重の1/3の感覚をつかむ練習をします。 体重をかける量がコントロールできるようになったら、2本の松葉杖で院内の移動が可能になります(以下の動画参照)。 |
| 手術後2週~ | 手術した足に体重の半分まで体重をかけられます。 1/3の時と同様に体重計で荷重量のコントロール練習をします。 松葉杖はまだ2本必要です。 |
| 手術後3週~ | 手術した足に全体重をかけられます。 全体重がかけられる=杖なしでも歩ける ということになりますが、歩いた時の痛みの具合、手術をした足をかばって他の部位に痛みが出そうな歩き方をしていないかなどを確認して、松葉杖1本または杖での歩行練習から始めます。 |
*CWHTOの場合は体重をかける時期が遅くなります(手術後2週~体重の1/3、手術後4週~体重の1/2、手術後6週~全体重)。
・階段練習
全体重をかける歩行を開始してから始めます。
また、リハビリテーションの時間以外の自主トレーニングも大切です。トレーニング内容は患者さんごとに必要なものをお伝えしています。
手術から3週間程度での退院を目指します(全体重がかけられるようになる時期)。退院時は、杖歩行~杖なしでの歩行が可能となるレベルまでアップしていきます。
外来診察に合わせて外来リハビリテーションも実施しています。
2ヵ月にわたり、変形性膝関節症に対する手術療法とリハビリテーションについて紹介してきましたが、いかがでしたか? 今後の参考にしていただければと思います。
最後まで読んでいただきありがとうございました。
2021年7月31日膝の手術のリハビリテーション ―人工関節置換術編―
みなさん、こんにちは! 整形チームです。
今回はよく耳にする「変形性膝関節症」についてお話していきます。
変形性膝関節症とは・・・?
加齢、肥満、筋力低下などの影響で、関節のクッションの役割をする膝の軟骨がすり減り、膝関節に痛みが生じたり、水がたまったりする疾患です。
加齢とともに罹患率は高くなり、男女の比率は1:4で女性に多い疾患です。
図1、図2は正面から見た “正常な左膝”と“変形性膝関節症の左膝”のレントゲン写真です。
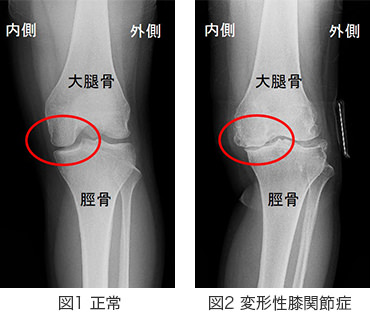
正常な膝では、大腿骨(だいたいこつ:太ももの骨)と脛骨(けいこつ:すねの骨)にすき間があります(〇部分)。しかし、変形性膝関節症ではこのすき間にある軟骨がすり減り、すき間が狭くなります(特に内側)。
以下のように分類され、一次性が大部分を占めています。
一次性:加齢による退行性の変化(軟骨が加齢により弾性力を失い、使い過ぎによりすり減ること)や、肥満や遺伝子によるもの。
二次性:骨折や半月板損傷などの外傷や化膿性関節炎などの感染後の後遺症などによるもの。
初期:立ち上がりや歩きはじめなど動作開始時の痛みを生じる。
中期:痛みや関節の動きの制限から、正座や階段昇降が困難となってくる。
末期:何もしなくても痛みが取れず、関節の変形が目立ち、膝が伸びにくくなったり、歩くことが辛くなったりしてくる。
日々の生活で例えるなら、トイレまで移動する(歩く)、便座に座る/立つ、部屋に戻る・・という感じで、一日何回も立ち座りや歩くことが必要となります。痛みが強くなり、立ち座りの動作や歩行が思うようにできなくなると、外出の機会も減り、QOL(=Quality Of Life:生活の質)が低下してきます。
当院では、近隣の医療機関より変形性膝関節症の手術を目的として整形外科の膝関節センターを紹介受診される方が多く、手術・手術後のリハビリテーションを行っています。
変形性膝関節症に対しての手術は、「人工関節置換術」または「高位脛骨骨切り術」が選択されます。
そこで、今月と来月で変形性膝関節症に対する「手術療法」と「手術後のリハビリテーション」を2本立てで紹介していきます。
今月は「人工関節置換術」と「手術後のリハビリテーション」を、
来月は「高位脛骨骨切り術」と「手術後のリハビリテーション」を紹介します。
【人工関節置換術】
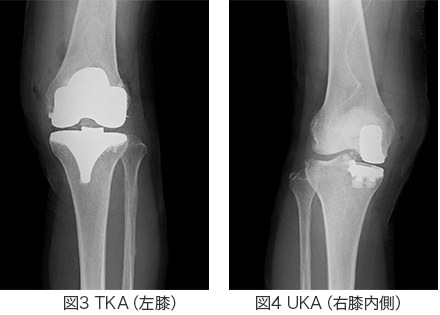
人工関節置換術には、膝関節の全てを置き換える“人工膝関節全置換術(Total Knee Arthroplasty: TKA 図3)”と
膝関節の一部を置き換える(主に内側)“人工膝関節単顆置換術(Unicompartmental Knee Arthroplasty: UKA 図4)”があります。
特徴
人工関節の耐久性は20~30年以上です。
手術後は歩行時や階段動作での痛みが軽減しQOLが上がります。
適応
痛みによる歩行障害が強く日常生活が困難となった状態で、レントゲンなどによる画像評価で変形性変化が強い場合に人工関節置換術の適応となります。
年齢的には、70歳以上の方が多いです。
【リハビリテーション】
TKA、UKAともにリハビリの進め方は同じです。
膝や歩行の評価、生活環境や退院後に必要な動作などの確認を行います(評価が手術当日になる場合もあります)。
リハビリは手術の翌日から1日20分~40分程度の予定で行います。手術後の膝の動きを良くするためにも、手術した部位以外の筋力低下を引き起こさないためにも、翌日から体を起こしてリハビリを行う必要があります。
・・・ですが、膝の痛みや腫れの具合に応じてコンディションを整え、時間や運動量に配慮しながら進めますのでご安心ください(手術の状況や経過によりリハビリの進め方が変わることもあります)。
・関節可動域練習【膝を曲げる/伸ばす練習】
手術後3日間くらいは膝全体が包帯で、その後は創の部分を絆創膏のようなテープで保護されており、術後すぐの曲げ伸ばしの運動が可能です。
・筋力強化
膝関節周囲の筋力をつけるため、また、その他の部位の筋力低下を防ぐ目的で早期から開始します。
・歩行練習
まずは平行棒や歩行器を使い、慣れてきたら杖歩行や杖なしでの歩行へ進めます。手術直後は歩く時に痛みや緊張から膝が伸びた状態(足が棒になってしまう状態)になることが多いです。手術した足に体重を乗せる練習や、手術した膝がなめらかに動くような練習を行い、安定した歩行獲得を目指します。
▲歩行器訓練の様子。
・階段練習
歩行が安定したら行います。
また、リハビリテーションの時間以外の自主トレーニングも大切です。トレーニング内容は患者さんごとに必要なものをお伝えしています。
手術から2~3週間での退院を目指します。
退院時は、杖歩行~杖なしでの歩行が可能となるレベルまでアップしていきます(手術前の歩行状況により、歩行器歩行がゴールとなる場合もあります)。
外来診察に合わせて外来リハビリテーションも実施しています。
今月はここまで。
来月は、「高位脛骨骨切り術」と「手術後のリハビリテーション」を紹介します。
2021年6月29日2型糖尿病と運動療法について
こんにちは。内科・外科チームです。
今回は2型糖尿病に対する運動療法についてご紹介します。
2型糖尿病は完全に治すことが難しい病気で、食事療法と薬物療法、そして運動療法を基本的な治療の柱として、血糖値を正常に近づけ維持していくことが重要となります。
運動というと「時間がない」「お金がかかる」「運動が嫌い」といったマイナスイメージにより日常生活に取り入れることが難しい面があります。一方で、メリットとしては「体の動きが良くなる」「体力低下を防ぐ」「血糖値が改善する」といった面もあります。運動療法の有効性と危険性を正しく理解し、無理なく、長期的に続けることで、病気が改善する可能性があります。
では、なぜ2型糖尿病に運動療法が効くのでしょうか?
運動療法の効果には次のようなものがあります。
- 骨格筋が血中のブドウ糖を利用することで血糖値が低下する(図1)
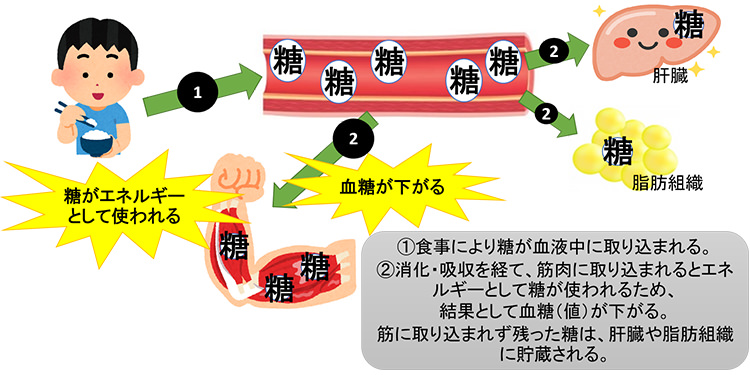
▲図1 糖が筋肉に取り込まれる仕組み - ブドウ糖を肝臓や脂肪組織、骨格筋に取り込みやすくするホルモン「インスリン」が効きやすくなる
- エネルギー摂取量と消費量のバランスが改善され減量効果がある
- 加齢や運動不足による筋萎縮や骨粗鬆症の予防に有効
- 高血圧や脂質異常症の改善に有効
このように運動療法には2型糖尿病の改善に関するものだけでなく、身体機能全体を改善する効果があることがわかります。
では、どういった運動を行えばよいのでしょうか?
運動の種類は「有酸素運動」と「レジスタンス運動(=筋力トレーニング)」に分けられます。有酸素運動の代表的なものは歩行やサイクリングです。
レジスタンス運動は抵抗を加えながら筋肉を動かすことで筋力を強化する運動で、代表的なものはスクワットや踵上げです。
膝痛がある方など筋肉に負荷をかけることが難しい場合は水中での歩行も有効です。

運動を行う中で「やや楽である、話しながら続けられる」~「ややきつい、話し続けにくい」と感じる程度が良いと言われています。
また、歩数計を装着して、家事などの生活活動と歩行などの運動を合わせて目標歩数を8,000~10,000歩/日に設定するのも有効です。

血糖値の降下作用は運動時だけではなく、およそ24~48時間程度持続すると言われています。
可能であれば週に3日~毎日運動を行うことがすすめられます。
運動を中止すると2~3日で効果が低下してしまうと言われています。
一日20~60分を目安とします。
食事摂取から約60分経過後の、血糖値やインスリン濃度がピークに達した時間帯に運動を行うと食後高血糖の改善が期待されます。
家事などゆっくりした生活活動でも食後に行うことで改善効果があります。
 インスリン治療中や血糖降下作用のある薬を使用している場合は、空腹時に身体活動を高めると低血糖発作を起こす可能性があるため、空腹時の運動は避けましょう。
インスリン治療中や血糖降下作用のある薬を使用している場合は、空腹時に身体活動を高めると低血糖発作を起こす可能性があるため、空腹時の運動は避けましょう。- 運動時の低血糖発作(冷汗、動悸、手指振戦、顔面蒼白、頭痛、眠気、生あくびなど)に備え、ブドウ糖や砂糖を常時携帯しましょう。
- 糖尿病3大合併症(腎症、網膜症、神経障害)や心血管系疾患、骨関節系疾患といったリスクがある場合は、運動がすすめられない場合があります。その場合は、主治医へ相談してから行うようにしてください。
- 運動前、運動中の水分補給をこまめに行いましょう。脱水症状では血液が濃縮して固まりやすくなり、心筋梗塞や脳梗塞を誘発する可能性があります。

2型糖尿病に対する運動療法について説明してきましたが、いかがでしたでしょうか。
当院では、糖尿病治療・教育入院をされた方に対し、エルゴメーターでの有酸素運動を中心に運動療法を行っています。
運動療法は継続すればするほど効果が上がります。病気を改善し健やかな毎日を過ごすために運動を日常の中に取り入れてみてはいかがでしょうか。
2021年5月31日循環器疾患のリハビリって、どんなことをするの?
こんにちは! 心臓リハビリチームです!
循環器疾患(※1)の患者さんのリハビリを担当していると、心臓が弱いのに運動をして大丈夫なの? どんなリハビリをするの?と質問を受けることが多くあります。
骨折をしたので松葉杖の練習をする、脳卒中で手足の麻痺があるから動かすリハビリをするということは想像しやすいと思いますが、心臓リハビリとは具体的に何をするのでしょうか。今回は心臓リハビリの中でも特に、運動療法の意味と効果についてご紹介させて頂ければと思います。
※1 当院では心筋梗塞や狭心症、心不全、弁膜症、大動脈解離、下肢閉塞動脈硬化症などの治療のために、循環器内科・心臓血管外科で入院中の患者さんのリハビリを行っています。
自己判断で運動や重労働をすることは危険です。しかし、逆に安静にしすぎるのも良くありません。
医療従事者がいる環境で、血圧や心電図を確認しながら適切な強度の運動をすれば、危険な心臓発作や状態悪化が生じるリスクを減らせます。また、退院後もご自身で運動を継続できるようにご自分にあった運動の負荷量を知ることも大切です。
1930年代 心筋梗塞発症後、2ヵ月間はベッド上安静が基本、運動は禁忌
1960年代~1970年代 長期臥床による弊害を確認、発症早期から離床、適度な運動が推奨された
1980年代~1990年代 運動療法に加え患者教育を併用し、長期予後・QOL(※2)が改善
2000年代 運動療法により心不全患者の予後改善効果を証明
つまり、心疾患の患者さんは治療の一環として運動をした方が良い経過が得られるという事が分かってきました。
※2 QOL(Quality of Life):人生の質、生活の質
心臓リハビリ=運動、ではありません。
心臓リハビリには、運動療法に加え、食事療法+服薬指導+禁煙指導+患者教育+復職指導+心理相談等が含まれます。病気の再発や再入院を防ぐことを目指して行う包括的なプログラムです。
そのため、理学療法士だけでなく、医師や看護師・栄養士・薬剤師・医療ソーシャルワーカーなど他の職種と情報を共有し、治療と療養サポートを行っています。
身体機能面では、持久力(運動耐容能の改善)、狭心症症状・心不全症状の軽減
心理的側面では、不安・抑うつ・QOLの改善
予後の面では、心血管死亡・総死亡率の低下、心事故(再入院・再血行再建)の抑制
が挙げられます。
循環器疾患でご入院された全ての方が対象で、症状が落ち着き、主治医指示のもと早期からリハビリ介入しています。手術後の方も、手術翌日から早期離床や廃用症候群(※3)予防の目的でリハビリを実施しています。手術後は、点滴やドレーンといわれる管類がたくさんついていますが、安全に離床できるよう支援しています。
予定手術の方であれば手術前から開始し、手術前の身体機能を評価したり、手術後のリハビリの流れを説明したりしています。
※3 廃用症候群:長期間の臥床・安静を継続したことで、身体能力の大幅な低下や精神状態に悪影響をもたらす状態のこと。
≪手術直後のリハビリ≫

写真左:寝ている姿勢で手や足を動かします。右:立ち上がり動作の練習や立位練習をします。
痛みや血圧・脈拍・心電図等の変化がないか確認しながら、少しずつ体を動かしていきます。
退院に向けて、レジスタンストレーニングや歩行練習も行っていきます。
レジスタンストレーニング(=筋力トレーニング)や、歩行練習をしている間に血圧や脈拍の他に心電図をモニタリングし、心負荷や不整脈のチェックをしながら運動負荷量を調整しています。
≪レジスタンストレーニングや歩行練習風景≫

当院では退院後もリハビリを継続して行えるように、退院前に運動指導を行ったり、外来リハビリ(※4)も行っています。
医療従事者の指導の下で安全な運動療法・心臓リハビリを続けて頂き、体力の回復、心疾患の再発・再入院の予防ができるよう支援しています。
※4 外来リハビリは当院に入院されていた方を対象としております。また外来リハビリ開始には主治医からの指示が必要ですので、担当の医師や理学療法士へご相談ください。
2021年4月28日当院での手根管症候群へのハンドセラピィ
みなさん、こんにちは。リハビリテーション室の作業療法チームです。
当院には、手外科センターがあり、様々な手外科疾患の患者さんへ治療を行っています。
私たち作業療法士も手外科専門医と連携し、手外科疾患の患者さんに対するリハビリテーション(ハンドセラピィ)を提供しています。
今回は当院でも症例数が多い手根管症候群について、当院でのハンドセラピィを踏まえてご紹介いたします。
「手根管」というトンネルの中で正中神経が圧迫されて、手のしびれや疼痛、運動障害を生じる病気です。末梢神経障害の中で最も多く、40~60代の女性に多く発生します。ホルモンバランスの崩れ、手の過負荷、骨折、腫瘍、などなど、様々なことが原因となりますが、特に原因なく発症する場合もあります。
親指~中指にかけてしびれが出現します。薬指の半分もしびれます。夜間や明け方にしびれが強かったり、痛みを生じたりすることも特徴的です。症状が進行すると、「母指球筋」という親指の付け根にある筋肉が萎縮して、ボタンをしめたり、小銭をつまんだりするなどの細かい作業が困難になります。


▲正常なOKマーク(写真左)と手根管症候群のOKマーク(写真右)
手根管症候群の方のつまみ動作は、きれいなOKマークにはならず、いびつな形になります。
~ここで簡単にできるテストをご紹介します~

・手の甲と甲を合わせます
・この姿勢で30~60秒キープしてください
・しびれが増悪する場合は手根管症候群の可能性があります
保存療法
手にかかる負荷を減らしたり、薬を内服したり、ブロック注射をしたりします。生活指導も重要です。手や手首を繰り返し曲げ伸ばしするような動作を避けたり、しびれが出現した時は適宜休憩したりするなど、患者さんの生活背景に合わせた指導を行っています。
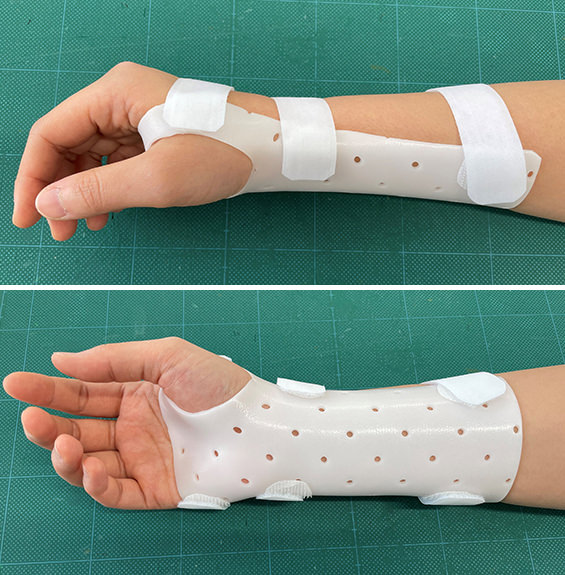
装具療法も有効です。当院では患者様にあった装具をオーダーメイドで作業療法士が作成しています。症状が軽い場合は、無意識に手首が曲がってしまう可能性のある夜間のみ装着します。日中もしびれなどある場合は可能な限り装着するようにお伝えしています。
手術療法
保存療法をおこなっても症状が改善しない場合や、すでに母指球筋の筋萎縮がある場合は手術療法が選択されます。
手術には大きく分けて、手根管開放術と母指対立再建術があります。
手根管開放術
「屈筋支帯」という、手根管の屋根に相当する組織を切開して、正中神経にかかる圧力を減らしてあげる手術です。皮膚を3~4cm切開する方法と内視鏡を用いる方法とがあります。手術直後から手指をよく動かすようにします。
母指対立再建術
つまみ動作が困難な方に対して、手根管開放術に加えて母指対立再建術を行うことがあります。この手術をおこなった後はギプス固定が必要です。患部が安定しギプス固定が外れたら本格的なリハビリとなります。始めは軽い負荷でつまみ練習を行っていき、状態に合わせて負荷量を調整していきます。順調であれば、術後3ヵ月程で力仕事も許可されます。ここでは、ふたつの「つまみ練習」をご紹介します。
▲スティックを用いて人差し指と親指の指先を意識してつまむ練習
▲粘土に似た素材を使用し強い力でつまむ練習
※リハビリには医師の診察が必要です。

昨年8月より、当院は日本ハンドセラピィ学会認定の臨床研修施設に認定されました。
認定ハンドセラピストになるためには、学会主催の研修会参加や手外科分野での学会発表、認定施設での一定期間の臨床研修・経験症例数を要し、その上で認定試験に合格する必要があります。当院は、手外科センターの専門外来があり、医師からの指示の下、今まで以上に手外科に特化した、より質の高いリハビリテーションを提供できるよう努めて参ります。